Dyslipidémia
Dyslipidémie (DLP), tiež označované ako dyslipoproteinémie alebo hyperlipoproteinémie (HLP) predstavujú skupinu často sa vyskytujúcich metabolických ochorení, charakterizovaných kvantitatívnymi a kvalitatívnymi zmenami lipoproteínov v krvnej plazme, ktoré sú spôsobené poruchou syntézy alebo odbúravania lipoproteínov.
Nomenklatúra
[upraviť | upraviť zdroj]Chemicky sú lipidy estery vyšších mastných kyselín a alkoholu. Jedným z nich je aj pre telo nenahraditeľná látka cholesterol. Lipidy sú nerozpustné vo vode a aby mohli byť transportované krvou, viažu sa na častice bielkovinnej povahy, s ktorými vytvárajú rozpustné lipoproteíny. V označení metabolickej poruchy, spojenej s nadbytkom určitých lipidov v krvi, sa používa viacero pomenovaní. Pojem dyslipidémia zahrňuje poruchu spektra všetkých lipidov. Lipoproteíny sú častice, v ktorých je v krvi viazaný cholesterol a iné lipidy, takže pojem dyslipoproteinémia sa do značnej časti prekrýva s obsahom pojmu dyslipidémia. Poruchy zdravia spravidla spôsobuje hyperlipoproteinémia (nadbytok lipoproteínov), predstavujúca veľkú väčšinu dysliproteinémii. V krvi sa vyskytujú tiež triglyceridy (triacylglyceroly) ako súčasti lipoproteínov, ich prebytok sa označuje ako hypertriglyceridémia alebo hypertriacylglycerolémia. Na transporte a metabolizme lipidov sa však zúčastňujú desiatky až stovky látok.
Klasifikácia
[upraviť | upraviť zdroj]Podľa frakcie lipoproteínov, ktorej hladina je zvýšená
[upraviť | upraviť zdroj]- izolovaná hypercholesterolémia
- kombinovaná hyperlipoproteinémia
- izolovaná hypertriglyceridémia
Podľa príčiny
[upraviť | upraviť zdroj]- primárne DLP sú podmienené geneticky (až 90 % DLP)
- sekundárne DLP sú dôsledkom určitého ochorenia, meniaceho metabolizmus lipidov a lipoproteínov
- zmiešané DLP sú podmienené kombináciou oboch vyššie uvedených príčin
Diagnostika
[upraviť | upraviť zdroj]Diagnóza HLP a DLP je obyčajne stanovená na základe biochemického vyšetrenia. U niektorých chorých sa vyskytujú aj typické klinické príznaky.
Základom je kompletné lekárske vyšetrenia so zistením rodinnej a osobnej anamnézy (výskytu obezity, srdcovocievnych ochorení, životosprávy, rizikových faktorov), pričom samozrejmosťou je odváženie pacienta, odmeranie obvodu pásu, krvného tlaku, pátranie po pritomnosti vonkajších príznakov DLP – xantómy, xantelazmy, arcus senilis corneae.
Laboratórna diagnostika sa opiera o výsledky najmenej dvoch odberov krvi po 12 – 14 hodinovom lačnení s odstupom 2 – 8 týždňov a 4 – 6 týždňov od akéhokoľvek interkurentného ochorenia (môže spôsobiť pokles hladín lipidov, okrem toho treba zohľadniť možnosť laboratórnej chyby až o 0,5 – 1,0 mmol/l)
Najdôležitejšie biochemické parametre
[upraviť | upraviť zdroj]Cholesterol sa v krvi vyskytuje viazaný v rôznych časticiach lipoproteínov a rizikovosť jeho zvýšených hladín v krvi vo veľkej miere záleží na type týchto lipoproteínov. Vyšetrenie samotnej koncentrácie celkového cholesterolu sa v súčasnosti už nepovažuje za dostačujúce.
Za najvýznamnejší rizikový faktor je považovaná zvýšená koncentrácia cholesterolu častíc lipoproteínov s nízkou densitou (low density lipoprotein cholesterol, LDL-C). Táto hodnota sa dá za dodržania určitých podmienok vypočítať (pomocou Friedewaldovej rovnice: LDL-C = TC – HDL-C – TAG/2,2) zo stanovených hodnôt celkového cholesterolu (total cholesterol, TC), triglyceridov (TG) a cholesterolu častíc lipoproteínov s vysokou densitou (high density lipoprotein cholesterol, HDL-C). Rizikové sú ďalej zvýšené hladiny triglyceridov (triacylglycerolov), vysoký podiel "malých denzných LDL" a zvýšená hladina lipoproteinu (a). HDL cholesterolu sa pripisuje určitý ochranný účinok pred rozvojom aterosklerózy – zvýšenie jeho koncentrácie sa považuje za priaznivé.
Niektoré referenčné hladiny v krvnom sére
[upraviť | upraviť zdroj]- cholesterol: do 5 mmol/l
- LDL cholesterol 1,2 – 3,0 mmol/l
- HDL cholesterol muži: 1,0 – 2,1 mmol/l, ženy 1,2 – 2,7 mmol/l
- triacylglyceroly 0,45 – 1,7 mmol/l
Referenčné hladiny sú odvodené z vyšetrení zdravej populácie a nie sú totožné s cieľovými hodnotami po liečbe.
Komplikácie
[upraviť | upraviť zdroj]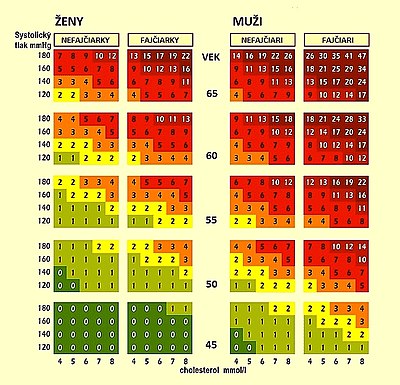
Dyslipidémie sú závažným zdravotným rizikom pre vysoký výskyt komplikácii.
Najzávažnejšími komplikáciami dyslipidémii sú srdcovocievne ochorenia – ischemická choroba srdca, arteriálna hypertenzia, infarkt myokardu, náhla cievna mozgová príhoda a ďalšie. Mechanizmus ich vzniku je urýchlenie rozvoja aterosklerózy a ňou spôsobených ochorení. Dyslipidémie majú úzky vzťah k obezite a jej komplikáciam. Priamym dôsledkom je akútny zápal pankreasu (slinivky brušnej, podžalúdkovej žľazy) – akútna pankreatitída.
Vysoko rizikové z hľadiska kardiovaskulárnych komplikácii sú osoby s prítomnou ischemickou chorobou srdca, diabetes mellitus a nezdravým životným štýlom (fajčenie, obezita...). U asymptomatických osôb je možný výpočet rizika podľa tabuľky SCORE (vpravo). Udáva odhad 10-ročného rizika fatálneho srdcovocievneho ochorenia pre vysokorizikovú populáciu (teda aj slovenskú) podľa rizikových faktorov (vek, pohlavie, systolický krvný tlak, fajčenie, celkový cholesterol). Riziko všetkých, fatálnych aj nefatálnych srdcovocievnych ochorení je u mužov trojnásobné a u žien štvornásobné.
Populácia sa rozdeľuje do 4 skupín podľa rizika srdcovocievnych ochorení:
- Veľmi vysoké (SCORE >10% a prítomnosť ďalších závažných ochorení – závažné srdcovocievne ochorenie, diabetes mellitus s komplikáciami, chronická obličková choroba s poruchou funkcie obličiek)
- Vysoké (SCORE > 5% a < 10% a prítomnosť menej závažného ochorenia – arteriálna hypertenzia, diabetes bez komplikácii, chronická obličková choroba bez zníženej funkcie obličiek)
- Stredné (SCORE 1% – 5%)
- Nízke (SCORE < 1%)
Liečba
[upraviť | upraviť zdroj]Liečba dyslipidémii sa riadi smernicami odborných lekárskych spoločností (v Európe napr. European Society of Cardiology – ESC a European Atherosclerosis Society – EAS), ktoré sú založené na výsledkoch klinických štúdii alebo konsenze odborníkov. Základným cieľom liečby je prevencia kardiovaskulárnych ochorení.
Nefarmakologická liečba dyslipoproteinémií znamená súbor zmien životného štýlu: zmena stravovania (vo všeobecnosti predovšetkým obmedziť príjem tukov, zvýšiť podiel vlákniny), redukcia hmotnosti, zvýšenie pohybovej aktivity, zanechanie fajčenia. Je základným predpokladom úspechu liečby všetkých pacientov.
Farmakologická liečba môže využiť niekoľko skupín hypolipidemík: statíny, fibráty, sekvestranty žlčových kyselín, deriváty kyseliny nikotínovej, selektívne inhibítory vstrebávania cholesterolu. Najnovšie odporúčania sa zmieňujú o možnosti liečby inhibítormi proprotein-konvertázy subtilisin-kexin 9.
Základom farmakoterapie všetkých HLP a DLP sú statíny (simvastatin, pravastatin, lovastatin, fluvastatin, atorvastatin a rosuvastatin). Ďalšie lieky sa používajú prevažne v kombinácii s nimi. Chorým s hypertriglyceridémiou sa do liečby často pridávajú fibráty (fenofibrát), prípadne omega-3 mastné kyseliny v gramových dávkach.
Za hlavný parameter a cieľ liečby je považovaný LDL cholesterol. Jeho hodnoty by mali podľa rizikovosti pacienta klesnúť pod 3,0, alebo až pod 1,8 mmol/l. Triglyceridy by mali byť nižšie, ako 1,7 mmol/l. Najnovšie je významné miesto pripisované hladine celkového non-HDL-cholesterolu, ktorého cieľové hodnoty by mali byť o 0,8 mmol/l vyššie, ako LDL cholesterolu. Protektívny HDL cholesterol by mal mať koncentráciu najmenej 1 mmol/l. Hladina celkového cholesterolu, ktorý je použitý ako parameter v tabuľkách SCORE, je cieľová hodnota 5 mmol/l alebo u rizikových pacientov ešte menej.
Odporúčania pre liečbu dyslipidémii sú v neustálom vývoji. Napríklad už neplatia odporúčania o striktnom obmedzovaní potravín s obsahom cholesterolu (napr. vajec), vyvíjajú sa názory na mieru škodlivosti niektorých potravín (odklon od margarínov), celkový cholesterol ako cieľový parameter bol nahradený LDL cholesterolom. Nakoľko odporúčania pre liečbu bývajú odvodené zo štúdii na určitých vzorkách populácie, nie je isté, nakoľko sa poznatky, získané na určitej populácii alebo etnickej skupine môžu aplikovať na iné s odlišným životným štýlom a stravovacími návykmi. Do určitej miery sa líšia aj americké a európske odporúčania. Vyskytli sa aj úvahy, že štúdie, z ktorých vychádzajú odporúčania, mohli byť v niektorých prípadoch ovplyvnené obchodnými záujmami. Nie sú do všetkých detailov objasnené všetky nežiaduce účinky statínov pri dlhoročnej liečbe a priebežne sa objavujú nové výsledky v ich prospech i neprospech.
Odporúčania sú založené na štatistickej pravdepodobnosti budúcich komplikácii a na dostupných markeroch rizika, nie na kompletnom vyšetrení lipidového metabolizmu konkrétneho pacienta. Toto dáva dôvod pre individuálne posúdenie rizika a tiež preferencii každého pacienta pri voľbe preventívnej liečby. Nie je úplná zhoda názorov o jej nutnosti a intenzite u niektorých skupín ľudí, najmä vo vyššom veku a s pridruženými chorobami. Nie sú však nijaké pochybnosti o nutnosti intenzívnej liečby vysoko rizikových pacientov s komplikáciami.
Zdroje
[upraviť | upraviť zdroj]- Češka, Richard et al.: Dyslipidémie. Doporučené diagnostické a terapeutické postupy pro všeobecné praktické lékaře 2017. Česká internistická společnost ČLS JEP. Dostupné online: https://www.svl.cz/files/files/Doporucene-postupy/2017/DP-Dyslipidemie.pdf
- Fábryová, Ľubomíra: Možnosti diagnostiky a liečby dyslipidémii v ambulancii všeobecného lekára. Solen, Bratislava, Via practica, 2005, roč. 2 (6), str. 310 – 316. Dostupné online: http://www.solen.sk/pdf/66f12a9663c946abbad4f2be386d6456.pdf Archivované 2015-02-26 na Wayback Machine
- Giner-Galvañ, Vicente, Esteban-Giner, María José, Pallarés-Carratalá, Vicente: Overview of guidelines for the management of dyslipidemia: EU perspectives. Dovepress, Vascular Health and Risk Management, 2016; 12: str. 357 – 369. Dostupné online: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5019442/
- Catapano, Alberico L. et al.: 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Oxford Academic, European Heart Journal, 2016, 37, str. 2999 – 3058. Dostupné online: https://academic.oup.com/eurheartj/article/37/39/2999/2414995
